Болезнь Хортона представляет собой заболевание острого характера, воспалительные процессы которого протекают в височной и сонной артериях. Наиболее часто наблюдается у больных людей за 60 и 65 лет.
Виды
Болезнь Хортона представляет собой заболевание аутоиммунного характера, которое встречается наиболее часто у населения Южной Америки, Азии и Скандинавии.
Природа заболевания делится на несколько типов:
1) Височный, когда артерии поражаются системно;
2) Артериальный, когда при повреждениях артерий, наблюдается рост отклонений аорты и больших трубчатых органов человека;
3) Венозный;
4) Темпоральный;
5) Узелковый периартрит, когда происходит болезненная синергия артерий внутренних органов, а, именно, почек;
6) Гранулематоз повреждает артериальные сетчатки, головной мозг, помимо этого, отличается наличием многоядерных клеток внутри инфильтрата стен сосудов.

Причины
Заболевание назвали именем знаменитого ученого из США - Хортона, открывшего впервые данный дефект в 1931 году. Изначально под причиной образования этой патологии рассматривались различные инфекции, например, как вирус гриппа, герпес, гепатит B, фурункелез. Лечение болезни Хортона или по-другому височного артериита может проходить в течение лет и более.
У 33% пациентов с данной патологией в крови обнаруживают Hbs-антигены и антитела к ним, Hbs-антиген в стенках пораженных трубчатых органов. Выявленное во многих случаях носительство генов HLA В14, А10, В8 подтверждает мнение большинства медиков о существовании генетической предрасположенности к развитию болезни.
Симптомы
Недуг отличается определенными клиническими проявлениями. Среди них:
- повышение температуры тела до 40°С;
- помутнение в глазах, слепота или резкое снижение зрения;
- головокружение;
- головная боль;
- слабость, снижение аппетита;
- депрессия;
- боль в плечевом суставе;
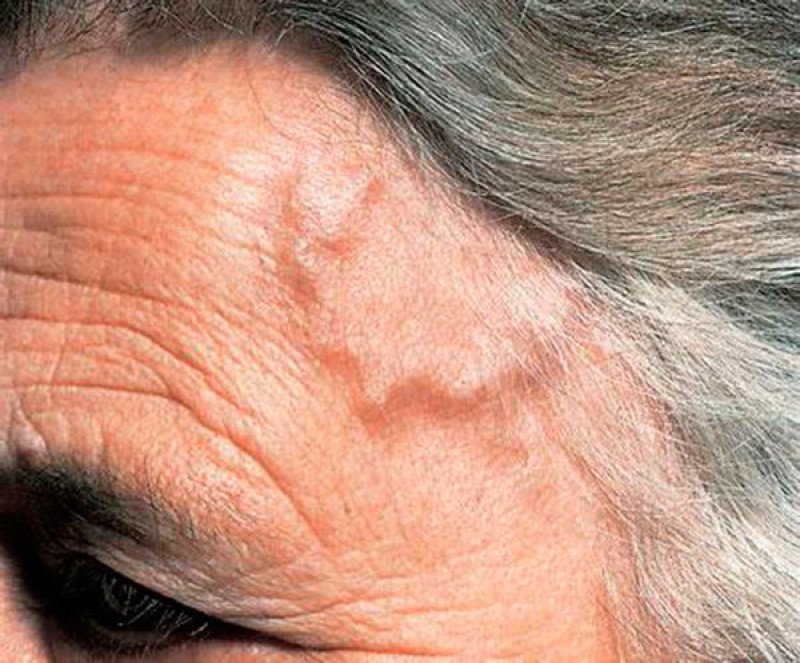
- припухлость и изменение цвета висков;
- появление уплотнений в области височных вен.
Сосудистые проявления выражаются в уплотненности и болезненности при прощупывании теменных и височных сосудов, часто наблюдается отсутствие их пульсации. При пальпации волосистой части головы обнаруживают узелки.
Поражения органа зрения при данной патологии проявляются двоением предметов (диплопия), болью в глазном яблоке, приходящим повреждением четкости зрения. Люди жалуются на то, что иногда видят «размытую» или «затуманенную» картину окружающего. Эти признаки связаны с происходящим при типичном течении нарушения кровоснабжения зрительного нерва и развитии его ишемической невропатии, которая в конечном итоге может привести к частичной потере зрения и слепоте.
Диагностика
При обнаружении вышеописанных признаков следует немедленно обратиться к неврологу и окулисту. Для диагностики необходим врачебный осмотр, сбор анамнеза, сдача общего анализа крови, проба на преднизолон.
Анализ крови обычно выявляет гипохромную анемию, лейкоцитоз и значительное ускорение СОЭ (50-70мм/ч), присутствие диспротеинемии с уменьшением количества альбуминов, повышение Ig G. На консультации определяется острота видения и проводится осмотр глазного дна. Для выявления отклонения в головном мозге проводят неврологический осмотр.
Лечение
Терапия должна быть комплексной. В первую очередь осуществляется преимущественно глюкокортикоидными гормонами, проводится с применением преднизолона (20-80 мг/сут), доза которого зависит от сосудистого повреждения и осложнений зрения. Острое возникновение зрительного дефекта является показанием для пульс-терапии высокими дозами метилпреднизолона. Постепенное понижение дозы медикамента может быть начато не ранее, чем через месяц от начала терапии.
Длительность физиатрии определяется индивидуально. Если же больной обратился к врачу поздно, назначают и другие медикаментозные препараты: противомалярийные, анальгетики, успокаивающие, метотрексат.
Прогноз лечения положительный, если терапия проводилась вовремя.
При сложных случаях применяют химиотерапию и цитостатические иммунодепрессанты.
Профилактика
Очень важно после выписки продолжать назначенное лечение, вести здоровый образ жизни. Необходимо постараться беречь себя от стрессов и переживаний, больше времени проводить на свежем воздухе. Часто после курса лечения прописывают противовоспалительные препараты, антикоагулянты и другие анальгетики для улучшения состояния.
Литература и источники
Видео по теме: